El acceso geográfico desigual a la salud en Ecuador

artigo escrito por Margarita Velasco, Francisco Hurtado y Jesus Tapia publicado originalmente en Observatorio Social del Ecuador y FES-Ildis.
La grave situación que enfrentaron las provincias de Guayas, Santa Elena, Manabí, El Oro y los Ríos al inicio del brote de Covid-19 en Ecuador –entre el 30 de marzo y el 12 de abril fallecieron 12,873 personas en Ecuador, muchas de ellas sin atención oportuna– debe servir de doloroso aprendizaje sobre la obligación estatal de fortalecer la suficiente presencia territorial de personal de salud –en medicina, enfermería y auxiliares– junto con el adecuado funcionamiento del nivel de atención primario, que incluye la prevención, el control y la vigilancia epidemiológica, para prevenir que las unidades de salud existentes, actualmente rebasadas, vuelvan a colapsar.
El presente artículo, en el contexto de la falta de implementación del sistema de salud integral que la Constitución del Ecuador dispuso construir, analiza la actual incidencia de la pandemia de Covid-19 en comparación con la existencia de unidades y personal de salud, de acuerdo con la población de las provincias, como uno de los factores que incide en los impactos que se viven en este momento.
El personal y las unidades de salud
La OMS ya en el 2014 destacaba como “una verdad universal, que no hay salud sin trabajadores de la salud”,[i] principal pilar sobre el que se asienta el logro, en el largo plazo, de su cobertura universal. La emergencia sanitaria actual ha provocado que prestemos más atención a las labores diferenciadas y complementarias que este personal realiza, puesto que el cuidado de la salud es básicamente una relación de personas que prestan servicios para promover, atender y curar la salud de otras personas,[ii] ellas y ellos constituyen el activo más valioso del sistema de salud.
En ese sentido, los servicios que prestan no solo se basan en sus conocimientos sino que tiene que ver, además, con su calidez y calidad para tratar a esos seres humanos y a la vez relacionarse con sus familias que tienen temor y ansiedad frente a la enfermedad, para explicarles, calmarlos y también educarlos.[iii] Durante la pandemia esas características se vuelven prioridad, así como también debería ser prioridad garantizar el número suficiente y la protección reforzada que requieren para que no se contagien del virus. Al 11 de junio, según datos del Ministerio de Salud Pública, 1,851 profesionales de medicina, 911 de enfermería, 432 auxiliares, 101 de obstetricia, 89 de odontología habían sido contagiados de covid-19, lo que representaba el 9.5% del total de casos confirmados que el COE Nacional informó a esa fecha.[iv]
En este contexto, en el país existen 39,908 profesionales de medicina, 24,751 enfermeras y enfermeros profesionales y 17,350 auxiliares de enfermería. De ellos, un 75% trabaja en el sector público, el 17% lo hace en el sector privado con fines de lucro y finalmente el 8% labora en las instituciones de salud privadas sin fines de lucro, tal como se observa en la tabla 1.[v]
Tabla 1. Distribución del Personal de Salud en el Ecuador según sector, 2018
| Personal de salud | Total | Sector | ||
|---|---|---|---|---|
| Público | Privado y fines de lucro | Privado sin fines de lucro | ||
| En medicina | 39,908 | 29,562 | 7,566 | 2,780 |
| TOTAL | 100% | 74% | 19% | 7% |
| Enfermería | 24,751 | 20,692 | 2,557 | 1,502 |
| TOTAL | 100% | 84% | 10% | 6% |
| Auxiliares de enfermería | 17,350 | 11,735 | 3,663 | 1,952 |
| TOTAL | 100% | 68% | 21% | 11% |
| TOTAL | 82,010 | 61,989 | 13,786 | 6,234 |
A su vez, al explorar la composición público-privada por instituciones, se infiere que la gran mayoría de profesionales de medicina (74%), de enfermería (84%) y de auxiliares de enfermería (68%) laboran en el sector público. Mientras que en el sector privado trabaja el restante 26% de profesionales en medicina, el 16% en enfermería y el 32% de auxiliares.
Así, la salud de las y los habitantes del Ecuador se sostiene, en su gran mayoría, en el trabajo coordinado que deben realizar 6 decenas de miles de servidoras y servidores públicos que operan a nivel nacional en distintas unidades de salud y cuyas actividades, a partir del mes de febrero han debido adecuarse, en medio de las dificultades, al brote de Covid-19 que al 31 de julio registra 85,355 casos, la mayoría atendidos por el sistema de salud pública, por los costos que supone la atención en el sector privado.
Establecimientos de salud en Ecuador
En este contexto, la oferta de servicios de salud pública implica la existencia suficiente de instituciones que operen en el territorio y con cercanía a la población. En Ecuador, estas instituciones están a cargo del Ministerio de Salud Pública, del Instituto Ecuatoriano de Seguridad Social, de los Hospitales de la Seguridad Social de las Fuerzas Armadas y la Policía, así como algunas unidades de los Gobiernos Autónomos Descentralizados. Por otra parte, la red privada complementaria funciona a través de instituciones sin fines de lucro (por lo general iglesias) y otras con fines de lucro (clínicas y hospitales).
La enfermedad provocada por el Covid-19 alerta sobre la necesidad de evitar la saturación de las instituciones con capacidad de internación, en especial de los hospitales y las Unidades de Cuidado Intensivo (UCI) públicas para poder atender a los casos más graves. Esto se debe a que, pese a la existencia de instituciones de salud activas y operando en el territorio, durante una pandemia la vida de la población sigue su curso y muchas de estas personas se siguen enfermando de múltiples condiciones distintas al coronavirus, requieren atención, muchas de ellas hospitalización y hasta de cirugía. Entre ellos, se destacan la atención de partos y en general de emergencias de salud.
El número de establecimientos de salud del país, para atender todas estas dolencias incluidas las que desencadena el Covid-19, con o sin capacidad de internación, es de 4,165, incluidos los públicos y del sector privado. De ellos, 626 tienen capacidad de internación, es decir, aquellos donde pueden ser recibidos los pacientes con Covid-19 cuando atraviesan etapas de la enfermedad que generan algún nivel de complicación y no pueden ser atendidos en sus hogares ni en los centros de salud. Esto equivale al 15% del total de establecimientos.
Tabla 2. Oferta de servicios por tipo de establecimientos de salud en el Ecuador, 2018
| Sector | Tipo | Total | ||||||
|---|---|---|---|---|---|---|---|---|
| Público | Privado | Con capacidad de internación | Establecimientos sin capacidad de internación | |||||
| Con fines de lucro | Sin fines de lucro | Agudo | Crónico | Clínicas Generales sin especialidad | Hospitales Básicos | |||
| 3,321 | 614 | 230 | 234 | 16 | 122 | 254 | 3,539 | 4,165 |
Ahora bien y como se refirió en un artículo previo,[vi] la prueba evidente del rol esencial que cumple el sistema de salud pública es que el 75% de la población, cuando tiene algún problema de salud, acude a sus establecimientos de manera gratuita, incluidas las instituciones ya referidas a las que tiene derecho por su afiliación. Mientras que el 19% de la población accede a instituciones privadas –clínicas y hospitales– con fines de lucro, es decir, pagan por su atención de salud. A esto se suma el 6% que acude al sector privado sin fines de lucro, a consultas privadas, medicina alternativa u otras formas de cuidar su salud, incluida la automedicación. Además, en la zona rural las atenciones en el sistema de salud pública asciende al 82%.
Tabla 3. Establecimientos de salud a los que concurre la población, 2018
| TIPO DE ESTABLECIMIENTOS | Total | Área | |
|---|---|---|---|
| Urbana | Rural | ||
| RED PÚBLICA DE SALUD | |||
| Ministerio de Salud Pública | 52,6% | 47,4% | 64,2% |
| Hospital IESS | 14,7% | 17,8% | 7,9% |
| Dispensario IESS | 3% | 3,5% | 2,1% |
| Dispensario del Seguro Social Campesino | 3,% | 0,9% | 7,6% |
| Hospitales de FF.AA. y Policía | 1,% | 1,5% | 0,2% |
| Unidades de Gobiernos Autónomos Descentralizados | 0,5% | 0,7% | 0,1% |
| Subtotal | 75% | 72% | 82% |
| ESTABLECIMIENTOS PRIVADOS | |||
| Hospital / clínica privada | 18,7% | 21% | 13,5% |
| junta de beneficencia | 0,4% | 0,6% | 0,1% |
| Fundación / ong | 0,6% | 0,7% | 0,4% |
| Farmacia | 0,4% | 0,5% | 0,4% |
| Consultorio médico/dental/homeópata | 3,7% | 4,1% | 2,8% |
| Centro naturista/acupuntura | 0,2% | 0,2% | 0,2% |
| Curandero/partera/sobador | 0,3% | 0,2% | 0,4% |
| Otros | 0,7% | 1,% | 0,3% |
| Subtotal | 25% | 28% | 18% |
| TOTAL | 100% | 100% | 100% |
Pese a esto, la información diaria en distintas ciudades informa que la capacidad de estas unidades de salud ha sido rebasada como consecuencia de la falta de operación efectiva del nivel primario de atención para la prevención, el control y la vigilancia epidemiológica, por lo que la demanda directa al servicio de atención de salud ha crecido. No se ha podido registrar y rastrear, ni en los domicilios ni en las comunidades o barrios, a las personas al inicio de presentar síntomas. Por ello ha sido difícil aislarlos para evitar más contagios.
En Quito, por ejemplo, en los momentos de mayor incidencia de la pandemia, se ha requerido abrir nuevos espacios –como hospitales de campaña– para la atención temporal de pacientes con síntomas leves o moderados, varios de ellos dados de alta de las unidades de salud para poder atender a nuevos pacientes que siguen llegando. Por su parte, el Comité de Operaciones de Emergencia Nacional informa que, al 24 de julio, se han activado 9 alojamientos y 2 hospitales temporales –todos en infraestructuras del Ministerio de Educación– para atender la emergencia, adicionales a los que han habilitado los gobiernos autónomos descentralizados.[vii]
¿Había suficientes unidades y personal de salud para afrontar la emergencia sanitaria?
El 12 de mayo el cantón Daule de la provincia de Guayas pasó de semáforo rojo a amarillo y siete días después Aguarico, en Orellana, pasó directamente a verde, este último actualmente es el primer cantón con la tasa de contagio más alta del Ecuador en relación con su población. Desde esa fecha, varios cantones del país empezaron a registrar un incremento significativo de casos por la modificación de las normas del estado de excepción y toque de queda vinculados a la reactivación paulatina de las actividades.
Revisemos entonces, en primer lugar, el número de establecimientos existentes –con y sin capacidad de internación– en cada provincia, con la precisión de que la red pública integral de salud supera a la red privada complementaria en una relación de 5 a 1. En el mapa 1 se puede identificar cinco grupos de acuerdo con la distribución a nivel geográfico: el primero abarca a las tres provincias con mayor población del Ecuador –Guayas, Pichincha y Manabí– que concentran el mayor número de unidades: 675, 507 y 409 respectivamente. En un segundo grupo de provincias están Azuay con 251 establecimientos, Loja (247), Los Ríos (199), El Oro (195), Chimborazo (182) y Esmeraldas (175). En un tercer grupo están 6 provincias que tienen entre 100 y 133 establecimientos de salud: Cotopaxi, Tungurahua, Imbabura, Morona Santiago, Cañar y Santo Domingo de los Tsáchilas. El resto de provincias continentales –entre ellas cinco amazónicas– tienen entre 55 y 92 unidades cada una. Galápagos, la provincia menos poblada, cuenta con 14 establecimientos.
Mapa 1

Con y sin capacidad de internamiento (públicos y privados)
Fuente: INEC. Recursos de salud, 2018. • Elaborado por OSE, 2020.
Así, frente a la constatación de la existencia de unidades de atención de salud en las distintas provincias, se insiste en la pregunta: ¿a qué se debe esta saturación? Para responder, hay que advertir que son varios los factores que están incidiendo. En artículos previos hemos referido ya a las desigualdades sociales que enfrentaba el país, a las medidas económicas adoptadas que han provocado que mayor gente esté expuesta al virus y a otros determinantes de salud de la población que la hacen más vulnerable.
A esto se suma que los casos no son captados a tiempo y que se realizan muy pocas pruebas por millón de habitantes –al cierre de este artículo, Ecuador ocupaba el décimo primer lugar en Sudamérica, con 13,835 pruebas por millón de habitante, sólo por encima de Guyana y Suriname y con un 17% de pruebas PCR tomadas sin resultado–. Pese a esto, al 31 de julio registró un total de 85,355 casos confirmados de Covid-19 y un exceso de más de 27,000 personas fallecidas durante la pandemia, respecto de los tres años anteriores.[viii]
En este contexto, resulta pertinente revisar la situación del personal de la salud y a qué actividades se dedica. Al respecto, los Desafíos de Toronto sobre los Recursos Humanos en Salud, elaborados por la OPS-OMS para el período 2006-2015, recomendaron que la tasa de personal de salud –profesionales en medicina y enfermería– debía llegar a 25 por cada diez mil habitantes.[ix] Ecuador, al 2018, en el promedio nacional había cumplido esta meta al tener 38 por cada 10,000 habitantes. Sin embargo, se evidencian diferencias geográficas al analizar dicha meta en el nivel provincial, tal como se aprecia en el mapa 2.
Mapa 2

Por cada 10,000 habitantes
Fuente: INEC, Recursos de Salud, 2018 • Elaborado por: OSE, 2020
Las provincias con las tasas de profesionales en medicina y enfermería más altas en Ecuador son Pastaza (57), Napo (56), Pichincha (50), Galápagos (50), seguidas de Zamora Chinchipe, Morona Santiago, Orellana y Azuay, con tasas entre 45 y 49 por cada 10,000 habitantes. En contraposición y por debajo de la recomendación de los organismos internacionales de salud, las provincias con las tasas más bajas son Santa Elena (22), Los Ríos (23), le siguen Cotopaxi (28) y Sucumbíos (29), a penas por encima de dicha recomendación.
Adicionalmente, al desagregar estas tasas, diferenciando entre profesionales de enfermería y profesionales de la salud, se alerta que la meta propuesta por la OPS/OMS, que recomienda que por cada profesional de medicina exista al menos uno de enfermería[x] no se cumple. En el país hay 39,908 médicas/os y 24.751 enfermeras/os profesionales con tasas promedio nacionales de 23.4 y 14.5 por cada 10,000 habitantes, respectivamente.
Mapa 3

Por cada 10,000 habitantes
Fuente: INEC, Recursos de Salud, 2018 • Elaborado por: OSE, 2020
En los mapas 3 y 4 se puede apreciar con mayor claridad estas diferencias. Santa Elena –que a la fecha registra la tasa de mortalidad más alta en relación a su población– tiene las tasas más bajas de profesionales de la salud (15.9 de medicina – 5.8 de enfermería); le sigue Los Ríos (13.9 – 9.3 respectivamente), Cotopaxi (18.2 – 9.4) y Sucumbíos (17.1 – 12.2), todas por debajo del promedio nacional y sin cumplir la meta.
Si bien las provincias de Pastaza, Napo, Orellana y Pichincha tienen las tasas más altas de profesionales de medicina (entre 30 y 34), tampoco llegan a tener una relación 1 a 1 con las y los profesionales de enfermería, siempre en una relación menor. Guayas, la provincia más poblada del país y donde a la fecha se ha registrado el impacto más grave del Covid-19, registra una tasa de 22.7 profesionales de medicina y 11.9 de enfermería, una relación de 2 a 1. Sólo la provincia del Carchi cumple con la meta al tener una tasa similar (16.6 – 16.1), aunque por debajo del promedio nacional.
Mapa 4

Por cada 10,000 habitantes
Fuente: INEC, Recursos de Salud, 2018 • Elaborado por: OSE, 2020
Así, se alerta de una desigualdad geográfica en todo el país, tanto del personal de enfermería disponible para cuidar a los pacientes afectados por el Covid-19 como con las y los médicos que los diagnostican, cuando son internados en las unidades de salud pública que, como se refirió, sólo el 15% de ellas tienen capacidad de internación. A esto se suma que durante los años 2018 y 2019, de acuerdo con la denuncia realizada por gremios y sindicatos de profesionales de la salud, entre 2,500 y 3,000 funcionarios del Ministerio de Salud fueron despedidos; sumados a otros 2,279 despedidos durante la pandemia, estos últimos en su mayoría cargos administrativos, encargados de operar el sistema de salud y garantizar el adecuado desempeño de la atención y el cuidado.[xi]
¿Cuántos profesionales se dedican a la prevención de la salud y la vigilancia epidemiológica?
En 2013 se alertó que la valorización de las y los profesionales de la salud pública no tenía coherencia con el modelo de atención de promoción y prevención de la salud propuesto normativamente y enunciado discursivamente por el Estado ecuatoriano. Por ejemplificar, en la clasificación de puestos del Ministerio de Trabajo, primó la concepción tradicional del enfoque curativo de la salud, donde los salubristas –con conocimientos técnicos en salud pública y que trabajan con grupos de población o comunidades– ocuparon y se clasificaron con menor puntaje que un médico general, con las consiguientes implicaciones salariales y de jerarquía. Esta situación, así como la oferta universitaria en medicina preventiva en Ecuador, explica en parte que, del los 39,908 profesionales en medicina,1,784 trabajan en la promoción y prevención de la salud y son expertos en esa área, es decir el 4.8%.
De ellos, 1,598 son profesionales en medicina familiar y comunitaria, 54 en epidemiología, 41 son salubristas y 92 en infectología. Las y los epidemiólogos e infectólogos debieron ser el grupo de profesionales con la mejor calificación para liderar los sistemas de vigilancia y organizar a la población frente al virus en las 24 provincias y los 221 cantones que las conforman. Sin embargo, sólo 8 provincias tenían infectólogos, la mayoría trabajando en Guayas (40), en Manabí (23) y Pichincha (16). En las otras 5 provincias se distribuyen así: Azuay (5); El Oro (3); Loja (2), Santo Domingo de los Tsáchilas (1) y en Sucumbíos (1).
Aún más grave es la distribución de los pocos profesionales en epidemiología, la mayoría concentrados en Guayas (15) y en Pichincha (8) y los otros 31 profesionales en el resto de las 20 provincias, cada una entre 1 a 3 profesionales. Y las provincias de Zamora Chinchipe y Tungurahua sin profesionales de esta especialidad. A ellos se suman 41 salubristas, la mitad concentrados en Manabí (21).
Así, el primer nivel de atención en salud no sólo estaba debilitado, sino que el poco personal existente no tenía presencia efectiva en todo el territorio. Dicho sistema debió, durante la pandemia de covid-19, diseñar y ejecutar la construcción de una estrategia de salud pública y vigilancia epidemiológica para disminuir la tasa de contagio con profesional suficiente y capacitado.
Al respecto, Marcelo Aguilar, epidemiólogo con amplia experiencia en la lucha contra las pandemias, recientemente alertó que el tiempo que se pudo aprovechar con la cuarentena –sostenido en el estado de excepción y toque de queda– se perdió al no fortalecer el sistema de control y vigilancia epidemiológica y no contar con un plan de comunicación adecuado sobre el riesgo que el virus implica, provocando una falsa sensanción de seguridad pese al golpe tan duro que recibió la ciudad de Guayaquil.[xii] El experto ha recomendado “reorganizar la estrategia y las acciones siendo autocríticos, por parte de las autoridades, y enderezar la conducción de la pandemia”.[xiii]
El impacto actual del covid-19 frente a la capacidades del sistema público de salud
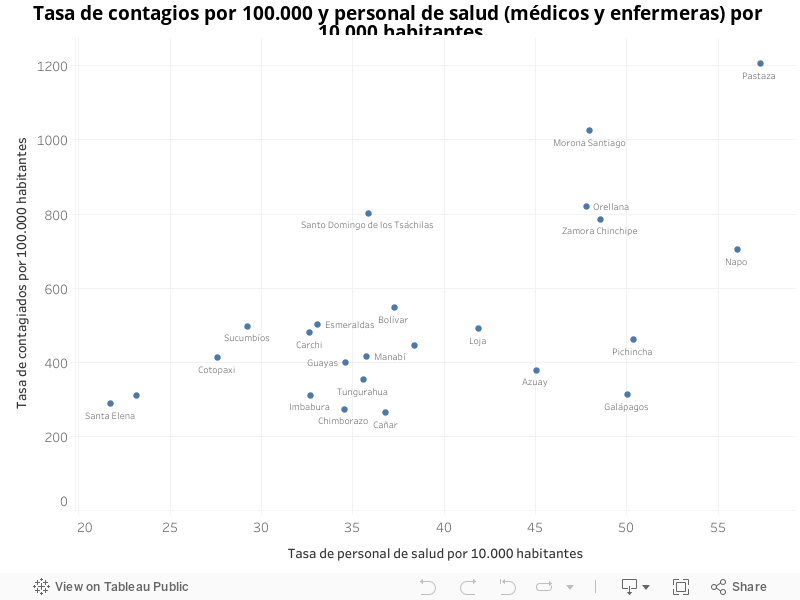
Al 31 de julio, las provincias amazónicas de Pastaza, Morona Santiago, Orellana, Zamora Chinchipe y Napo tienen las tasas más altas con contagios de covid-19 confirmados por prueba PCR a nivel nacional en relación con su población, pese a que contaban con una tasa de personal de salud suficiente para enfrentar la pandemia junto con Pichincha, Galápagos, Azuay y Loja.
Gráfico 3
var divElement = document.getElementById(‘viz1596566472623’); var vizElement = divElement.getElementsByTagName(‘object’)[0]; vizElement.style.width=’100%’;vizElement.style.height=(divElement.offsetWidth*0.75)+’px’; var scriptElement = document.createElement(‘script’); scriptElement.src = ‘https://public.tableau.com/javascripts/api/viz_v1.js’; vizElement.parentNode.insertBefore(scriptElement, vizElement);Fuente: INEC, Recursos de Salud, 2018 e Infografías del COE Nacional al 31 de julio de 2020. Elaborado por: OSE, 2020
Adicionalmente, respecto de las provincias más pobladas del Ecuador, Pichincha se destaca porque, a pesar de haber logrado una tasa de 50 profesionales de salud por cada 10,000 habitantes, registra a la fecha 14,655 casos confirmados y una tasa de casos confirmados por cada 100,000 habitantes por encima de 12 provincias, incluidas Guayas, Manabí, El Oro, Santa Elena y Los Ríos que enfrentaron en los meses de marzo, abril y mayo el mayor impacto derivado de la pandemia.
Guayas, con una tasa de 34.6 profesionales de la salud por cada 10,000 habitantes, sigue siendo la provincia con mayor número de casos 17,465 y una tasa de contagio cercana a 400 por cada 100,000 habitantes. Llama a su vez la atención que, entre las cuatro provincias con menor tasa de profesionales de la salud –Santa Elena (21.8), Los Ríos (23.2), Cotopaxi (27.6) y Sucumbíos (29.3)–, las dos primeras enfrentaron un brote acelerado en los primeros dos meses (marzo-mayo), mientras que las dos últimas están enfrentándolo en este momento, con tasas de casos confirmados, en el caso de Cotopaxi (1,992 casos) similar a la de Guayas y en el caso de Sucumbíos superior a la de Pichincha (1,113 casos). Y no se debe perder de vista la situación actual de las provincias de Esmeraldas y Bolívar.
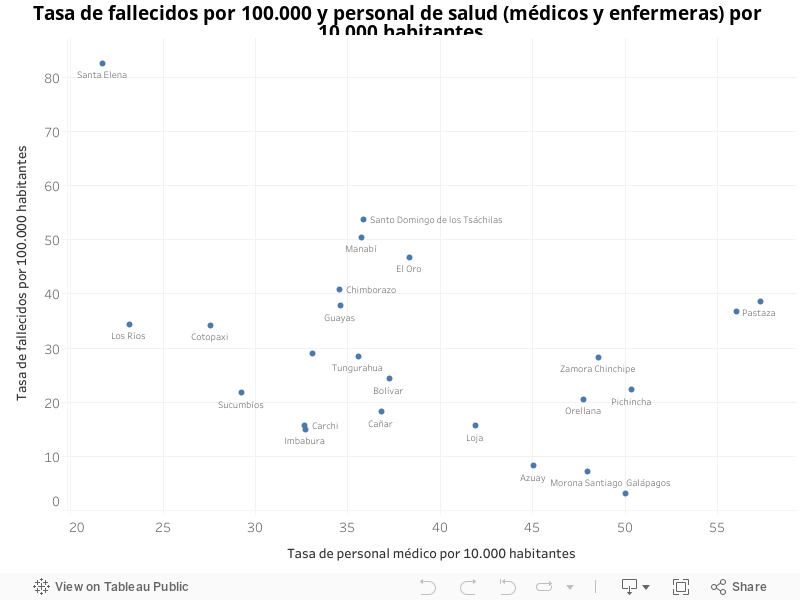
Además, es relevante señalar que 5,900 pacientes se recuperaron del Covid-19 –el 7% del total de casos confirmados a la fecha– lo cual constituye un indicador del trabajo de los profesionales de la salud, de las condiciones de salud de las personas afectadas, de sus propias defensas inmunológicas, sus enfermedades previas con tratamiento y probablemente las condiciones sociales y económicas en las que vivían. Sin embargo, la situación de la población también se refleja dolorosamente en el número de fallecidos, a pesar del acceso a personal de salud y a unidades de salud. Al 31 de julio, el total de pacientes fallecidos con prueba confirmada de que la causa fue Covid-19 es de 5,736 –el 7% del total de contagiados y una tasa de 32.8 por cada 100,000 habitantes–, a lo que se suma 3,508 personas de las que se presume la causa fue el coronavirus por lo que la tasa de mortalidad asecendería a 52.8 en relación con la población.
Gráfico 4
var divElement = document.getElementById(‘viz1596566541866’); var vizElement = divElement.getElementsByTagName(‘object’)[0]; vizElement.style.width=’100%’;vizElement.style.height=(divElement.offsetWidth*0.75)+’px’; var scriptElement = document.createElement(‘script’); scriptElement.src = ‘https://public.tableau.com/javascripts/api/viz_v1.js’; vizElement.parentNode.insertBefore(scriptElement, vizElement);Fuente: INEC, Recursos de Salud, 2018 e Infografías del COE Nacional al 31 de julio de 2020. Elaborado por: OSE, 2020
Ahora bien, la comparación entre la tasa de personas fallecidas –con prueba que confirma que la causa fue Covid-19– con la tasa de personal de salud para cada provincia llama aún más la atención sobre el acumulado de factores que se ha analizado en este artículo: tanto el acceso geográfico desigual a personal en medicina y en enfermería como la falta de focalización del personal en las actividades de promoción, prevención de la salud, el control y la vigilancia epidemiológica.
Santa Elena es elocuente en ese sentido, al presentar la tasa de mortalidad más alta (82.5 por cada 100,000 habitantes) y la tasa más baja de profesionales de la salud del Ecuador (21.8 por cada 10,000 habitantes). A su vez, las provincias de Guayas, Chimborazo, El Oro, Manabí y Santo Domingo de los Tsáchilas tienen tasas de mortalidad entre 37.7 y 53.6, todas por encima del promedio nacional, pese a tener una tasa de profesionales de la salud entre 34 y 38 por cada 10,000 habitantes cada una de ellas, por sobre la recomendación de la OMS/OPS. En el otro extremo, algunas de las provincias con mejores tasas de profesionales de salud en Ecuador (> 55) tampoco enfrentan una situación más favorable, Pastaza y Napo son elocuentes en ese sentido, con tasas de mortalidad similares a las de Guayas y Chimborazo.
Se advierte además, que estos datos están afectados por la falta de capacidad que enfrenta el gobierno nacional para capturar la real cantidad de personas fallecidas durante la pandemia y por todas las causas. Así, los decesos considerados como probables pasaron de 1,606 personas el 1 de mayo a 3,470 el 31 de julio. A esto se suma el desproporcionado número de personas que ha fallecido durante la pandemia en Ecuador por distintas causas, sea en el sistema público de salud o por fuera de éste. Desde el 22 de marzo, el registro diario de muertes es superior a 250 personas y el 4 de abril fallecieron 1,075 personas, el más alto registrado durante la pandemia al momento.
A 5 meses de iniciado el brote de Covid-19 en Ecuador, el Observatorio Social del Ecuador insiste en que enfrentar a la pandemia sólo con el fortalecimiento de medidas de control y disciplina basadas en la fuerza pública, seguirá provocando resultados adversos por su falta de capacidad para evitar el contagio. En el ocaso del gobierno actual y en el tiempo electoral que amenaza con llegar, urge poner en el centro de la discusión política la garantía de los derechos económicos, sociales y culturales de la población. Es falso el supuesto dilema entre salud y economía. Al soslayar la interdependencia de los derechos a la salud, la alimentación, el agua, el trabajo digno, la vivienda segura, la pandemia amenaza con afectar con mayor severidad a la vida digna de un sector cada vez más amplio de la población.
Mientras tanto, se multiplican las formas organizadas e interdisciplinarias desde la comunidad para construir procesos de epidemiología popular. En varios lugares del país se han organizado sistemas de vigilancia epidemiológica comunitarios, como el proceso en Colinas del Norte en Quito, contruido por iniciativa de sus dirigentes, con el apoyo de la Red de Epidemiólogos y con la participación de la Facultad de Medicina de la Universidad Central del Ecuador y el equipo local de salud del MSP,[xiv] una experiencia similar ha sido implementada en la parroquia de Charapotó en Manabí.[xv] A eso se suma el trabajo de la CONFENIAE en los territorios de las nacionalidades indígenas amazónicas,[xvi] el de Mujeres de Frente en la ciudad de Quito[xvii] o el del Comité de Operaciones Wankavilca de Emergencia en Santa Elena.[xviii] Sin embargo, estas iniciativas no se han logrado universalizar por parte de los Gobiernos Autónomos Descentralizados, menos aún han sido acogidas e impulsadas desde el Ministerio de Salud Pública a nivel nacional. ¡Sigámoslas multiplicando!
Notas al final:
[i] OMS 2014. Estrategia para el acceso universal a la salud y la cobertura universal de salud. 53.o Consejo directivo 66.a sesión del comité regional de la OMS para las Américas. Washington, D.C., EUA, 29 de septiembre al 3 de octubre del 2014.
[ii] Rovere, Mario. 1998. Planificación estratégica de los recursos humanos en salud. OMS Serie Desarrollo de Recursos Humanos. No. 96. Washington. Disponible en: https://cursos.campusvirtualsp.org/pluginfile.php/3114/mod_page/content/1/docs/mod1_overeM.pdf>
[iii] Al respecto se puede revisar la guía del Centro para el Control y la prevención de las enfermedades sobre estrés durante la pandemia. Disponible en: https://espanol.cdc.gov/coronavirus/2019-ncov/daily-life-coping/managing-stress-anxiety.html
[iv] Información disponible en una de las páginas con informaciónoficial del Ecuador sobre covid-19: https://coronavirusecuador.com/data/. Última actualización realizada el 11 de junio de 2020.
[v] Los datos actualizados sobre recursos de salud disponibles en Ecuador son de 2018, a la fecha no se han publicado los del año 2019. Disponibles en: https://www.ecuadorencifras.gob.ec/actividades-y-recursos-de-salud/
[vi] Margarita Velasco, Jesús Tapia y Francisco Hurtado. 2020. ¿Estaba preparado el sistema de salud para enfrentar la pandemia? Quito: OSE y FES-ILDIS. Disponible en: https://www.covid19ecuador.org/post/salud-publica-pandemia-1
[vii] Coe Nacional. Informe de situación Covid-19 Ecuador de 24 de julio de 2020. Disponible en: https://www.gestionderiesgos.gob.ec/wp-content/uploads/2020/07/Informe-de-Situaci%C3%B3n-No053-Casos-Coronavirus-Ecuador-24072020.pdf [viii] Observatorio Social del Ecuador (OSE), 2020. Encontrado en: https://www.covid19ecuador.org/fallecidos
[ix] Velasco, Margarita. OPS/OMS Ecuador. Análisis de los cambios que explican las metas y desafíos de Toronto en Ecuador y sus perspectivas hasta el 2015. diciembre 2013. Quito.
[x] Cassiani SHB, Hoyos MC, Barreto MFC, Sives K, da Silva FAM. Distribución de la fuerza de trabajo en enfermería en la Región de las Américas. Rev Panam Salud Pública. 2018;42:e72. https://doi.org/10.26633/RPSP.2018.7 . Encontrado en: https://www.observatoriorh.org/sites/default/files/webfiles/fulltext/2018/2018_ops_distrib_enf.pdf
[xi] Sobre estas denuncias se puede revisar: https://www.edicionmedica.ec/secciones/profesionales/gremios-profesionales-rechazan-los-despidos-masivos-en-el-sector-salud–93761 y https://www.eluniverso.com/noticias/2020/05/22/nota/7849206/lunes-trabajadores-salud-se-suman-protestas-despidos.
[xii] Entrevista a Marcelo Aguilar en Pichincha Comunicaciones. 23 de julio de 2020. Disponible en: http://www.pichinchacomunicaciones.com.ec/ministro-de-salud-dio-una-falsa-sensacion-de-seguridad-a-las-personas-y-eso-acelero-los-contagios-advierte-experto/
[xiii] Entrevista a Marcelo Aguilar, 20 de marzo 2020. TV . Marcelo Aguilar, médico experto epidemiológico, comenta sobre el avance del coronavirus en Ecuador. Encontrado en: https://www.youtube.com/watch?v=MF9v5opfCUM
[xiv] ediciónmédica ec, 13 de julio 2020. https://www.edicionmedica.ec/secciones/salud-publica/msp-la-uce-y-unicef-firman-acuerdo-para-mejorar-la-vigilancia-comunitaria-96147
[xv] Jorge Albán, Red de Epidemiólogos. 2 de julio. Con Vigilantes comunitarios se busca frenar el COVID-19 en Quito. Encontrado en: https://www.elcomercio.com/actualidad/quito-manabi-vigilantes-epidemiologicos-barriales.html
[xvi] Monitoreo de casos de CONFENIAE: https://confeniae.net/covid19.
[xvii] Mujeres de Frente: https://mujeresdefrente.org/nuestra-formacion-como-promotoras-de-salud/
[xviii] Comité de Operaciones Wankavilka de Emergencia: https://www.facebook.com/coewankavilka/