Movimento da Reforma Sanitária Brasileira: introdução ao debate sob os ângulos conjuntural e estratégico

Por Nelson Rodrigues dos Santos
Nos últimos anos vai se confirmando a percepção do crescente e inadiável desafio ao Movimento da Reforma Sanitária Brasileira (MRSB) de aprofundar a formulação e, em parte, reformular suas análises e estratégias, simultaneamente aos esforços e iniciativas de mobilização, pressão social e participação nos rumos da política pública de saúde dados pelo Estado.
Não nos deteremos na conjuntura e oportunidade histórica da gênese e pujança do MRSB nos anos 70 e 80 no seio da maior mobilização democrática da nossa sociedade, sob as bandeiras das liberdades democráticas e democratização do Estado. Sob o viés da nossa percepção vemos três momentos subsequentes, sem prejuízo das “sub-conjunturas” em cada um:
1º Momento: 1990 – 2002
Caracterizado por participação consequente (e coerente), intensiva e abnegada de segmentos fundamentais do MRSB na implementação das suas bandeiras – agora espelhadas nos princípios e diretrizes constitucionais e da legislação infraconstitucional, junto à população nos governos municipal, estadual, nacional e respectivos conselhos de saúde.
Nesse período, o mais longo dos três, as dificuldades, previstas ou não, foram em parte sendo superadas, mas em parte transformando-se em obstáculos de grandeza e complexidade estruturais, hoje avaliados como elementos estratégicos mercadistas hegemônicos disputando com vantagem os rumos reais do SUS.
Grande parte do potencial analítico e formulador do MRSB foi absorvida na implementação das diretrizes legais, com arrefecimento da capacidade mobilizadora e formuladora junto à Seguridade Social e ao conjunto da sociedade.
Somente ao final desse período foi ficando claro o enquadramento do Estado e Sociedade na globalização com Estado mínimo para o desenvolvimento autônomo e políticas sociais universalistas, em troca do crescimento exponencial da dívida pública e seus encargos, das desonerações fiscais e da promiscuidade na relação público-privado.Novos paradigmas e estruturas marcaram as políticas de Estado sob a lógica neoliberal na relação público-privado, e não mera política conjuntural de um único mandato de governo.
Ao final desse momento estavam estruturados e consolidados o sub-financiamento, a desvinculação da receita da União – DRU na Seguridade Social, as subvenções públicas aos planos privados de saúde (renúncias fiscais, co-financiamento público de planos privados de saúde à totalidade dos servidores e empregados públicos e o não ressarcimento ao SUS pelo atendimento de afiliados aos planos privados), a intocabilidade do pagamento por produção (tabela de procedimentos e valores) ao setor privado complementar no SUS, a Lei da Responsabilidade Fiscal – LRF, a intocabilidade do centralismo/burocratismo/anacronismo da administração pública direta e autárquica no gerenciamento da prestação pública de serviços e a legalização do gerenciamento de estabelecimentos públicos de saúde por entes privados.
2º Momento: 2003 – 2010
Com a expressiva mobilização eleitoral em 2002, novas esperanças e espaços abriram-se ao MRSB e à militância do SUS, cujas maiores expressões foram:
a) Apresentação do PL 01/2003 pelo Dep. Roberto Gouveia de regulamentação da EC – 29, elevando a parcela federal para o mínimo de 10% da RCB, e o debate desse projeto na Câmara Federal entre jul/2003 e set/2004 com elevada e inusitada participação democrática em amplitude e profundidade, com representações de movimentos sociais, do CNS, CONASEMS, CONASS, MS (SPOe SIOPS), Assessoria Técnica do Congresso, Frente Parlamentar da Saúde e entidades do MRSB, sob coordenação do Dep. Guilherme Menezes, de perfil excepcionalmente democrático, coerente e dedicado.
Por isso, além dos 10% da RCB, o PL – 01/2003 transformou-se em substitutivo que definiu objetivamente ações e serviços de saúde do SUS e cunhou a expressão“necessidades de saúde da população nas dimensões epidemiológica, demográfica, sócio-econômica, espacial e capacidade de oferta”, como eixo condutor do arranjo municipal, regional e estadual sob a lógica de novo modelo de atenção à saúde.
Mais ainda: critérios de rateio e repasses de recursos com planejamento/orçamentação ascendente, metas de atenção integral à saúde e deliberação nos conselhos de saúde, para o estabelecimento das prioridades, sobre a compatibilização das metas, seus custos e o orçamento público.
b) Formulação e realização pela Secretaria Executiva do Ministério da Saúde-MS em 2004 e 2005, do Projeto de Apoio Integrado à Gestão Descentralizada – PAIGD com técnicos e dirigentes de todos os órgãos do MS, junto às direções regionais de saúde de Estados, analisando e avaliando estratégias de implementação do SUS à luz das novas responsabilidades constitucionais em cada esfera de governo. Este projeto foi o mais estratégico do MS naquela gestão.
Como já é sabido, apesar do PL – 01/2003 substitutivo granjear todo o respeito e expectativa na sociedade e Câmara dos Deputados – CD, recebendo aprimoramentos e aprovação nas comissões decisivas da Seguridade Social e Família – CSSF, de Tributação e Finanças e a de Constituição, Justiça e Cidadania, não foi para votação no plenário por permanecer retido na Presidência da Câmara até sair da pauta, sob pressão do Poder Executivo.
Quanto ao PAIGD, teve seu desenvolvimento arrefecido e depois truncado com a queda do Secretário Executivodo MS e parte da sua equipe em Out/2004, mas cujas raízes muito facilitaram em 2005 e 2006, debate e aprovação em 2005/2006 do Pacto pela Vida, em Defesa do SUS e de Gestão. E
m 2004/2005 o MRSB e a militância do SUS vivenciaram desencontros, angustias e buscas, que geraram articulações das entidades do movimento, da gestão descentralizada, da CSSF e da Frente Parlamentar da Saúde – FPS, e a consequente convocação e realização do 8º Simpósio de Política Nacional de Saúde de 28 a 30/jun/2005. No simpósio, mais de 800 participantes debateram na Câmara dos Deputados e aprovaram por unanimidade a “Carta de Brasília”.
Inspiradas nessa carta, a ABRASCO, CEBES, ABrES, Rede Unida e AMPASA enquanto fórum do MRSB, debateram posicionamento e propostas comuns e lançaram em ato público na CD, em 23/11/2005, o manifesto “Reafirmando Compromissos com a Saúde dos Brasileiros”. Em jul/2006 após a celebração do Pacto pela Vida, em Defesa do SUS e de Gestão na Tripartite e CNS, o fórum RSB novamente debate e lança o documento “O SUS pra valer: Universal, Humanizado e de Qualidade.”
Nessa ocasião, o CEBES prepara o importante livro. “Saúde em Debate: Fundamentos da Reforma Sanitária” organizado por Sonia Fleury, Lígia Bahia e Paulo Amarante, que foi lançado em 2007. Com a sua chama mais acesa, o MRSB reflete a conjuntura que leva o senador Tião Viana em 2007, a apresentar no Senado o PL – 121/2007, similar ao substitutivo 01/2003 da Câmara e que tramita positivamente no Senado. Mas acaba tendo o mesmo destino, pelo mesmo motivo: a irredutibilidade do Poder Executivo.
O MRSB consegue manter sua unidade e seu nível mais elevado de análises e avaliações, mas passa por desarticulação e desmobilização, e assim prossegue até 2010, ano eleitoral.
3º Momento: 2011 até agora
Este momento inicia com a retomada da esperança e mobilização no contexto do governo entrante, e o MRSB rearticula-se tentando compromissos pelo Governo: elabora cuidadoso e competente documento, “Agenda Estratégica para a Saúde no Brasil – SUS Igual para Todos”, subscrito pela ABRASCO, CFM, CONASEMS, Rede Unida e SBMFC, incluindo interação com o novo Ministro da Saúde.
Este momento alberga espaço na política de governo para o Decreto 7508/2011 e Lei 141/2012, que finalmente equacionam a operação da diretriz constitucional da Regionalização, do rateio dos recursos públicos entre as três esferas e dos repasses federais e estaduais.
Com referência à Lei 141/2012, seus avanços chegam ao SUS com 9 (nove) anos de atraso a contar do substitutivo PL 01/2003, além de repetir a amarga derrota no financiamento federal. Torna-se inequívoca a irredutibilidade do Executivo Federal enquanto política de Estado para o sub-financiamento do SUS, subvenções do Tesouro Nacional ao mercado de planos privados, a DRU na Seguridade Social, aLRF, o pagamento por produção do setor privado complementar no SUSe a entrega a entes privados do gerenciamento de estabelecimentos públicos de saúde, paradigma este, cravado no Estado, no 1º momento já abordado.
O acentuado desinvestimento nos próprios públicos levou ao crescimento do setor privado “complementar”, que detém hoje 92% dos serviços de diagnóstico e terapia e 65% das hospitalizações pelo SUS, um indiscutível negócio, especialmente o SADT. Por volta de 2/3 dos serviços privados são simultaneamente credenciados pelos planos privados e também “complementares” no SUS, outro indiscutível negócio.
Os crescentes subsídios públicos aos planos privados equivalem hoje à metade dos gastos do Ministério da Saúde, outro indiscutível negócio. O crescimento de empresas de consultoria e fornecimento de gestores privados para estabelecimentos públicos com promiscuidade incontrolável emerge como mais um negócio.
Por final, a adesão de todas as classes médias e dos trabalhadores sindicalizados aos planos privados, o maior dos negócios, que torna a saúde suplementar em destacado setor de concentração e acumulação intensiva de capital.
Sob esses determinantes estruturais a implementação do Decr. 7508/2011 e da Lei 141/2012 corre enorme risco de ser direcionada para a racionalidade gerencialista produtivista controlada centralmente pelo MS, mantendo o mesmo modelo de atenção à saúde. O MRSB e a militância do SUS novamente desarticulam-se e desmobilizam sua capacidade formuladora e mobilizadora em torno de estratégias adequadas a essa conjuntura.
O movimento Saúde+10, de coleta de assinaturas para nova tentativa de legislar para os 10% da RCB, é extremamente meritório, mas a atual mobilização delimita-se praticamente aí.
Impasses e Desafios
– Como atenuar ou reagir a essa repetição de ciclos governamentais de esperanças/mobilização x desesperanças/desmobilização? Que descomprometem cada vez mais o Estado e sociedade com os direitos de cidadania? Quais outros prazos/metas para acumulação de avanços, mobilização e mudanças, além e simultâneos dos ciclos governamentais?
 – Em cada governo e coligação partidária, onde residem visões, ideários e objetivos es tratégicos mais viáveis e/ou confiáveis, que possam proporcionar ao MRSB e à militância do SUS, mais que meras esperanças? Por exemplo: convicções de metas de avanços com mobilizações, mesmo que em graus menores, mas com capacidade de adesões perante rumos claramente expostos e debatidos.
– Em cada governo e coligação partidária, onde residem visões, ideários e objetivos es tratégicos mais viáveis e/ou confiáveis, que possam proporcionar ao MRSB e à militância do SUS, mais que meras esperanças? Por exemplo: convicções de metas de avanços com mobilizações, mesmo que em graus menores, mas com capacidade de adesões perante rumos claramente expostos e debatidos.
– Com as consequências da hegemonia do sistema financeiro-especulativo em escala mundial nos sistemas de saúde, principalmente em Portugal, Espanha e Itália (de um lado) e nos EUA (de outro lado), há referenciais para o MRSB e SUS? Quais? Ou as singularidades nacionais e do SUS e planos privados referem-se a um rumo próprio e autônomo? Qual?
– Recomendamos, ao final, o conhecimento dos manifestos e documentos aqui referidos: “Carta de Brasília” de jun/2005, “Reafirmando Compromissos com a Saúde dos Brasileiros” de nov/2005, “O SUS pra valer: Universal, Humanizado e de Qualidade” de jul/2006 e “Agenda Estratégica para a Saúde no Brasil – SUS Igual para Todos” início de 2011.
É POSSÍVEL
Somente em relação ao severo sub-financiamento do SUS capitaneado pela retração federal de 1990, lembramos que a pesquisa da O.M.S. divulgada em 2011 com base nos dados de 2008, apontou que os 15 países com os melhores sistemas públicos de saúde ou efetivamente nesse rumo, aportam em média: US$ 2.530 dólares públicos (ppp) per-capita ao ano, 7,1% do PIB para o sistema público e 75% de origem pública nos gastos totais com saúde. Nosso país consta respectivamente com: US$ 385, 3,7% e 44%, patamar abaixo até do Uruguai, Argentina, Chile e Costa Rica.
Por outro lado, Ivan B. Coelho em seu recente e brilhante doutorado, aponta que a assunção do efetivo rumo de construção do SUS, voltado para o modelo de atenção segundo os princípios e diretrizes constitucionais, depende da construção de 200 hospitais regionais públicos, 500 ambulatórios de especialidades e laboratórios regionais / microrregionais e 600 UPA’s, assim como na ampliação / universalização e qualificação da atenção básica.
Estima também que esse investimento pode ser efetivado em 8 anos com empréstimo do BNDES nos moldes do feito com a Petrobrás e com hospitais sem fins lucrativos de grande porte, ou também com porcentagem ínfima dos recursos oriundos das privatizações das nossas estatais.
Acrescentamos que deveria haver compromisso governamental com as metas de US$ 800pc, 5,5% do PIB e 60% dos gastos totais, bem abaixo da média dos citados 15 países, porém com a certeza de entrarmos na faixa dos melhores sistemas públicos, devido à nossa farta e rica experiência de produtividade no SUS “tirando água das pedras”.
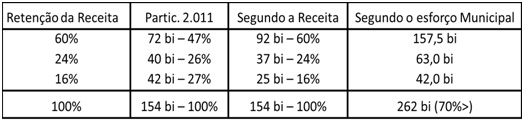
O melhor referencial da procedência desse compromisso governamental é o quadro comparativo elaborado por Gilson Carvalho, revelando as alterações das parcelas de cada esfera de governo no financiamento do SUS, (Federal, Estadual e Municipal) em duas circunstâncias: corresponder à participação na retenção da receita (terceira coluna) e reproduzir nas outras esferas, o esforço municipal de colocar no SUS o porcentual que vem colocando dos impostos municipais (quarta coluna).
Lembramos por final que o significado dos 10% da RCB de patamar mínimo da parcela federal incorpora o compromisso de esforço de crescimento anual além do mínimo, porque com base na pesquisa da OMS, com os 10% da RCB, passaríamos dos atuais US$ 385 (ppp) para US$ 550 (ppp), certamente sem condições de impactar o rumo da construção do SUS.
Mas sob o ângulo da mobilização social e política, certamente achará condições para a retomada do rumo com novas conquistas no financiamento federal incluindo: a) taxações sobre grandes fortunas, bebidas alcoólicas, tabaco, e movimentação financeira acima de um patamar socialmente definido; b) queda nos encargos da dívida pública; c) fundos de pensão inclusive os do setor público; d) redução gradativa e efetiva das subvenções públicas ao mercado na saúde até seu zeramento, e outras.
Neste rumo realmente possível, com vontades políticas voltadas para o desenvolvimento da nação e direitos humanos à saúde, o planejamento estratégico descentralizado e participativo no SUS seguramente implementará gradativamente carreiras públicas, gestão pública da força de trabalho, gestão pública ágil e eficaz dos estabelecimentos públicos de saúde (com autonomia gerencial e orçamentária), atenção básica universal e resolutiva, e a Integralidade/Equidade nas redes regionalizadas de serviços em cada região de saúde.